Закрытый перелом — симптомы и лечение
Содержание:
- Чем опасны переломы коленных суставов, голени или лодыжек?
- Виды переломов
- Открытый перелом
- Закрытый перелом
- Первая помощь
- Диагностика
- Наши врачи
- Лечение
- Услуги ортопедии и травматологии в ЦЭЛТ
- Первые признаки инфаркта миокарда: когда начинать действовать?
- Травма пальца
- Хирургическое лечение
- Почему применение гипсовых повязок ошибочно?
- Общие симптомы и клинические признаки переломов
- Признаки закрытого перелома. Как не спутать с ушибом?
- Методы диагностирования
- Диагностика, лечение и оказание первой помощи
- Возможные травмы колена
- Голень
- Диагностика ложного сустава
- Что такое ложный сустав?
Чем опасны переломы коленных суставов, голени или лодыжек?
При диафизарных переломах костей голени нарушается опорная функция. Помимо общих признаков для изолированного перелома малоберцовой кости характерно повреждение малоберцового нерва.
Пронационно-абдукционные переломы лодыжек (Дюпюитрена) возникают при чрезмерной наружной ротации и отведении стопы. При этом разрывается дельтовидная связка или ломается медиальная лодыжка. Продолжающееся силовое воздействие вызывает перелом наружной лодыжки или малоберцовой кости на 5 см выше линии сустава.
Супинационно-аддукционные переломы Мальгеня возникают при форсированной внутренней ротации и приведении стопы. Вначале повреждаются таранно-малоберцовые связки (передняя и задняя), пяточно-малоберцовые связки голеностопного сустава. При дальнейшем силовом воздействии таранная кость смещается кнутри и приводит к перелому медиальной лодыжки и эпиметафиза большеберцовой кости.
Для разрывов менисков коленного сустава в остром периоде характерно увеличение его в объеме, сглаженность контуров, невозможность активного разгибания конечности, вынужденное согнутое положение, блокада из-за ущемления разорванного мениска. После устранения блокады функция конечности восстанавливается, усиливается боль при ходьбе по лестнице вниз (симптом лестницы Перельмана), ощущение в суставе мешающего предмета (симптом зацепки Краснова). Характерны перемежающиеся блокады суставов и усиление болей при пассивном разгибании голени (симптом Байкова). Усиление болей при ротации согнутой под острым углом голени кнаружи или кнутри свидетельствует о повреждении соответствующего мениска (симптом Мак-Марррея). Также отмечается неполное разгибание голени (симптом «ладони» Ланда). Одним из наиболее распространенных видов повреждения считается триада Турнера («несчастная триада»): разрыв коллатеральной большеберцовой связки, передней крестообразной связки и медиального мениска. Разрыв коллатеральной малоберцовой связки сочетается с повреждением передней крестообразной и латерального мениска. Тяжелыми повреждениями считаются разрыв обеих крестообразных и обеих коллатеральных связок, что приводит к разболтанности сустава и делает конечность неопорной. В остром периоде болевой синдром выражен. Имеет место гемартроз и реактивный синовит со сглаженностью контуров сустава и баллотированием надколенника. Для полного разрыва коллатеральных связок характерен симптом «бокового качания» («маятника»). Ведущим симптомом повреждения крестообразных связок является симптом «выдвижного ящика»: смещение голени кпереди и кзади в зависимости от разрыва передней или задней связки.
Если вы ощущаете резкую боль, возник сильный отёк на месте удара или повреждения, невозможно изменить положение сустава или это действие сопровождается болевым синдромом – срочно обратитесь к специалисту! Своевременное выявление переломов или повреждений связок и тканей – единственный способ избежать неприятных последствий травм и сократить время терапии и реабилитации.
Виды переломов

Травматические – появляются по причине повреждения костей, что приводит к изменению формы, целостности и структуры. Тяжелые травмы могут появиться вследствие ДТП, падения, ударов в контактных видах единоборств или в профессиональном спорте.
Патологические – возникают из-за нарушения плотности костей. Часто происходят при таких заболеваниях как и остеомиелит. В группу риска попадают пожилые люди и дети, так как в их организме часто наблюдается недостаток кальция.
Также происходит разделение на полные и неполные переломы. При полных наблюдается смещение костей и проникновение осколков в мягкие ткани, а при неполных частичное разрушение костной ткани из-за ударов (образуются трещины).
Всего существует 6 видов переломов, которые зависят от направления повреждения кости:
- Винтообразные – происходит проворачивание костей.
- Оскольчатые – это травмы, которые сопровождаются дроблением костей и проникновением осколков в мягкие ткани.
- Поперечные – линия перелома примерно перпендикулярна оси трубчатой кости.
- Клиновидные – кости вдавливаются друг в друга при ударе.
- Продольные – линия перелома примерно параллельна оси трубчатой кости.
- Косые – на снимке виден прямой угол между осью кости и линией перелома.
Открытый перелом
Легко определяется , поскольку осколки кости отчетливо видны из-за разрыва мягких тканей. Это самая тяжелая степень, потому что в открытую рану быстро проникают инфекции и болезнетворные бактерии. При несвоевременном обращении к врачу может начаться развитие гангрены. Если не начать лечение, то возможен летальный исход.
Закрытый перелом
Характеризуется нарушением целостности кости без разрыва мягких тканей и проникновения инфекции. Часто наблюдается смещение костей, поэтому для точной диагностики специалисты используют рентгенографию. В эту категорию также входят трещины, которые вызывают острую боль и нарушают подвижность конечности. Если не проводить лечение трещины, то возможна деформация костной ткани.
Первая помощь
При подозрении на перелом нужно обеспечить пострадавшему полный покой, обездвиживание, надежную фиксацию области предполагаемого перелома. Например, руку можно уложить в косынку, примотать бинтами или обрывками одежды к туловищу, плотной доске или куску арматуры. Ногу можно прибинтовать к арматуре, к доске, к здоровой ноге.
Диагностика
Повреждение костей легко выявляется во время рентгенографии. На рентгеновских снимках хорошо видна трещина или линия перелома. Если возникают сомнения, то проводят – исследование, которое помогает еще более точно и детально оценить состояние костей.
Наши врачи

Зубиков Владимир Сергеевич
Врач травматолог-ортопед, доктор медицинских наук, врач высшей категории, профессор
Стаж 44 года
Записаться на прием

Полтавский Дмитрий Ильич
Врач травматолог-ортопед
Стаж 28 лет
Записаться на прием

Самиленко Игорь Григорьевич
Врач травматолог — ортопед, врач высшей категории
Стаж 24 года
Записаться на прием

Марина Виталий Семенович
Врач травматолог-ортопед, заведующий службой малоинвазивной травматологии и ортопедии
Стаж 36 лет
Записаться на прием
Лечение
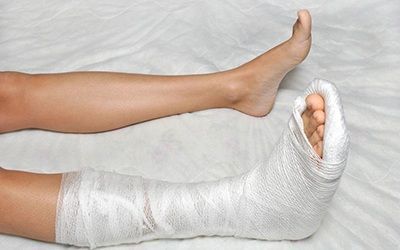
- При трещинах и обычных переломах без смещения накладывают гипсовую лонгету. Срок ее ношения зависит от того, какая кость пострадала, в среднем – 2 – 4 недели.
- При переломах со смещением может быть проведена закрытая репозиция: под местным или общим наркозом врач сопоставляет отломки и сразу накладывает гипсовую лонгету.
- Иногда может быть проведено скелетное вытяжение: через отломок кости проводят спицу, к которой подвешивают груз.
- При сложных переломах со смещением может быть проведена открытая репозиция и остеосинтез: врач делает разрез, сопоставляет отломки и скрепляет их при помощи различных металлических конструкций.
- Иногда показано наложение аппарата Илизарова или аналогичных аппаратов: через прокол кожи и отломки костей проводят спицы, а затем на них собирают металлический аппарат, который обеспечивает правильную конфигурацию кости.
- Другие виды остеосинтеза.
Услуги ортопедии и травматологии в ЦЭЛТ
| Название услуги | Цена в рублях |
|---|---|
| Прием врача хирургического профиля (первичный, для комплексных программ) | 3 000 |
| Рентгенография костей и суставов конечностей | 2 200 |
| Гипсовая повязка | 2 500 |
- Эпикондилит
- Плече-лопаточный периартрит
Первые признаки инфаркта миокарда: когда начинать действовать?
Инфаркт миокарда – это острое состояние, возникающее при ишемической болезни сердца и сопровождающееся выраженной недостаточностью кровообращения в коронарных сосудах и некрозом части тканей мышцы сердца. В 10 – 12% случаев оно опасно для жизни больного. Чаще инфаркт наступает у мужчин старше 60 лет, но после наступления менопаузы женщины так же попадают в группу риска. В последние годы наблюдается существенное «омоложение» данного состояния и развитие наркоза сердечной мышцы у 20-30 летний молодых людей наблюдается все чаще.
У 90% больных с ИБС инфаркт провоцируется тромбозом венечной артерии, вызываемым атеросклерозом. Так же провоцировать недостаточность коронарного кровообращения могут следующие причины:
-
тромбоз и спазм коронарных сосудов;
-
травмы сердца;
-
опухоли или метастазы.
-
В группу риска по развитию инфаркта входят люди с такими патологиями и состояниями:
-
атеросклероз;
-
гипертоническая болезнь;
-
ожирение;
-
сахарный диабет;
-
повышенный уровень ЛПНП в крови;
-
адинамия;
-
нарушения свертываемости крови;
-
курение и алкоголизм;
-
чрезмерные психоэмоциональные и физические нагрузки.
Обычно приступ начинается внезапно, но у некоторых больных может присутствовать предынфарктное состояние, проявляющееся повышением температуры, тахикардией и аритмией, синюшностью слизистых оболочек, резкой бледностью, повышением артериального давления с его последующим снижением. Такое состояние может длиться от нескольких часов до нескольких суток или недель.
Основным признаком инфаркта является сильнейшая боль за грудиной, которая носит продолжительный характер. Она отличается от возникающих при стенокардии болей тем, что проявляется на протяжении более чем 15 минут и не устраняется даже повторным приемом Нитроглицерина. Обычно боль возникает после физического или психоэмоционального перенапряжения.
Незамедлительные действия по оказанию первой помощи при инфаркте должны выполняться сразу же после возникновения следующих симптомов:
-
сильная и продолжительная боль за грудиной жгучего, кинжального, разрывающего, сдавливающего характера (она присутствует на протяжении получаса и не устраняется или купируется лишь частично привычным приемом Нитроглицерина);
-
сильное беспокойство и страх смерти;
-
боль отдает в левую (иногда в правую) руку, лопатку, межлопаточную зону, шею, зубы;
-
холодный липкий пот;
-
головокружение или обморок;
-
бледность;
-
тошнота;
-
затрудненность дыхания и одышка (иногда);
-
учащенный и аритмичный пульс.
Примерно в 20% случаев инфаркт миокарда протекает в нетипичной форме и не сопровождается болями в области сердца. В таких случаях симптомы могут быть следующими:
-
с атипичным местом локализации боли – она сосредотачивается в левой руке, на кончике мизинца левой руки, в шейно-грудном отделе позвоночника или в лопатке, в зоне нижней челюсти или шее, болевой синдром дополняется типичными проявлениями инфаркта;
-
при гастрическом типе приступа – расстройства пищеварения и боли в животе;
-
при астматическом – одышка и удушье, сухой кашель;
-
при аритмическом – учащенный и аритмичный пульс;
-
при церебральном – помрачение сознания, головокружение, тошнота и рвота, нарушения речи;
-
при отечном – выраженная слабость, одышка, быстрое нарастание отеков;
-
при безболевом – дискомфорт в грудной клетке, слабость, повышенная потливость.
Первые признаки инфаркта и любые подозрения на его развития – повод для вызова Скорой помощи. Оператору необходимо обязательно сообщить о симптомах и предположении вероятности развития инфаркта. После этого следует сразу же приступить к оказанию доврачебной неотложной помощи.
Травма пальца
Переломы костей представляет собой серьезную травму. И для ее заживания понадобится длительный период времени. Кость ломается, если не выдерживает нагрузку. Чаще всего человек ломает именно палец на ноге. Чтобы определить травму не надо быть специалистом, но в некоторых ситуациях консультация врача и дополнительные обследования могут понадобиться.
Существуют признаки перелома пальца на ноге:
- Сильная боль острого характера.
- Поврежденный палец напухает и отекает.
- Образуется гематома или кровоизлияние под ноготь, а также под кожу.
- Функциональные возможности конечности нарушаются.
- Если в момент покоя можно не ощутить сильную боль, то в процессе передвижения она заметно чувствуется.
Все перечисленные признаки могут усиливаться, если перелом пришелся на основную фалангу пальца ноги. Это происходит потому, что она соединена с костями. Мало того, гематома в таком случае будет больше, и отек также.
Больше всего беспокоит перелом большого пальца на ноге. Появляется не только боль, но и гематома, а также отек. Переломы костей остальных пальцев можно и вовсе сразу не заметить. Все потому, что на них не такая большая нагрузка приходится, как на большой палец. Пострадавший за помощью может не сразу обратиться к врачу, только лишь спустя время, когда боль причиняет сильный дискомфорт.
Есть признаки, которые указывают на то, что палец точно сломан, и в ближайшее время человеку необходимо обратиться в больницу:
- Во-первых, палец двигается необычно.
- Во-вторых, то же самое касается положения самой конечности.
- Кроме того, можно услышать характерный хруст. Особенно, если надавить на травмированный участок.
Не всегда внешний осмотр дает положительный результат. Нога напухает, принимает синеватый оттенок, и конечно, при движении пальцем возникает резкая боль. Чтобы подтвердить или исключить переломы костей необходимо сделать рентгеновский снимок. Еще лучше, если это будет обследование сразу в нескольких проекциях.
Хирургическое лечение
Оперативное лечение в экстренном порядке необходимо, если у пациента сформировался открытый перелом ключицы или же травма закрытого характера, однако, осложнившаяся острыми состояниями. Например, костный отломок повредил крупный нервный ствол, что вызвало нарушение иннервации на стороне повреждения или магистральный сосуд, что стало причиной кровотечения. В некоторых случаях костные отломки повреждают париетальный листок плевры, что грозит развитием неотложного состояния — пневмоторакса.
В плановом порядке проводят оперативные вмешательства при переломе ключицы, если у пациента имеется существенное смещение фрагментов кости или внешне значительно деформирована область надплечья. Хирургическое лечение заключается в выполнении остеосинтеза ключицы с помощью одной из следующих методик:
- Внутрикостный способ. Используется при переломах оскольчатого характера. При операции применяется специальный штифт или же гвоздь Богданова.
-
Накостная методика. В ходе операции применяется изогнутая пластина. Этот способ используется при повреждениях с множеством осколков в ране.
- Спицевой способ. Жесткая фиксация выполняется с помощью спиц, которые буквально проводят через фрагменты костной основы. Концы спиц скрепляют, предварительно же выводят их за пределы ключицы.
В послеоперационном периоде для предотвращения развития инфекционных осложнений используют антибиотики, с целью купирования болевого синдрома применяются обезболивающие препараты. Более быстрое и полное восстановление функций поврежденной конечности обеспечивают физиотерапевтические процедуры. Выписка из стационара становится возможной после снятия швов, что происходит на 8—10 сутки пребывания в больнице.
Почему применение гипсовых повязок ошибочно?
Рис. 1. Перелом эпифиза лучевой и Рис. 2. Вторичное смещение костных отломков локтевой кости.
- низкая устойчивость соединения отломков (после наложения гипсовой повязки сохраняется подвижность фрагментов до 2 град. при допустимых 0,5);
- невозможно создать компрессию (рис. 1);
- повреждение мягких тканей (пролежни, нарушение трофики);
- нарушение кровообращения в результате резкого ограничения функции поврежденной конечности;
- контрактура суставов;
- ограничение функции поврежденной конечности;
- вторичное смещение костных отломков (Рис. 2);
- отсутствие точной полной репозиции;
- несоответствие принципам функционального лечения переломов;
- атрофия мягких тканей;
- является фактором дополнительного беспокойства для животного;
- несращения, псевдоартроз.
Применение гипсовых повязок при лечении переломов противоречит принципам стабильно-функционального остеосинтеза, т.к. не обеспечивает комплекса оптимальных условий заживления перелома: нет сопоставления отломков, отсутствует высокая жесткость фиксации отломков, нарушено кровоснабжение и не сохранены функции поврежденной конечности.
Основные осложнения, с которыми приходится сталкиваться ветеринарному врачу при лечении переломов, это:
- замедленное (неполное) сращение и несрастание (Рис.3,4);
- остеомиелит;
- порочное срастание костной ткани;
- патологические процессы при переломе;
- саркома в месте перелома;
- жировая эмболия.
Рис. 3. Рис. 4.
При замедленном (неполном) сращении и несрастании необходимо понимать факторы, оказывающие влияние на время, отведенное для заживления перелома. К таким факторам относят:
- возраст (плохая минерализация, чрезмерная ломкость, плохая способность к регенерации у старых животных, «мягкие» кости у молодых);
- метод лечения (неадекватная стабилизация перелома, нарушение принципа стабильного и функционального остеосинтеза);
- тип перелома (чрезмерный дефект участка перелома: нежизнеспособный фрагмент кости, потерянный имплантат);
- поражение кости (когда имеет место инфекционный процесс); сопутствующие патологии (системные или местные болезни, идиопатические факторы).
Заключение о том, что перелом срастается медленно или не срастается вовсе, может быть сделано на основании рентгенологического исследования. Здесь можно выделить следующие особенности:
- при замедленном срастании: сохраняющаяся линия перелома при наличии признаков протекания процессов заживления; открытая мозговая полость; неровные поверхности линии перелома; отсутствие склероза.
- при несрастании: промежуток между концами сломанной кости; закрытая мозговая полость; склероз; гипертрофия или атрофия концов кости.
Несрастание перелома классифицируется по системе Вебера-Сича, описанной в 1976 г. Согласно этой классификации несрастание переломов делят на две группы: биологически активные (жизнеспособные) и биологически неактивные (нежизнеспособные). Эти две группы подразделяют на более специализированные по причине их возникновения и рентгенологическому проявлению:
Общие симптомы и клинические признаки переломов
Симптомами любого заболевания считаются субъективные признаки, который сам больной (пострадавший) может интерпретировать как отклонение своего состояния от нормы. Проще говоря, симптом – испытываемое ощущение. При переломе – это боль, характерное похрустывание, опухоль, почернение тканей в области повреждения (Рисунок 2).
Рисунок 2. Внешние признаки перелома
Определенные виды повреждений характеризуются специфическими симптомами, например:
- травма конечности – утрата ее функциональности;
- перелом ребер – затруднено дыхание и т.д.
Клинические признаки переломов – их объективные доказательства дающие право определить или подозревать костные повреждения. Они в разной степени очевидны для всех: самого травмированного, медицинского персонала и даже неподготовленного обывателя.
Клинические признаки принято подразделять на относительные и абсолютные:
- Боль, нарастающая в области повреждения при моделировании осевой нагрузки, например, при переломе голени боль мгновенно усилится, если постучать по пятке.
- Функциональные нарушения.
- Гематома на месте травмы, пульсирующая гематома – свидетельство интенсивного внутритканевого кровотечения.
- Выраженная отёчность в районе повреждения, которая может проявиться не сразу.
- Видимая деформация – неестественное положение конечности, патологическая подвижность, видны части кости (Рисунок 3).
- Крепитация (хрустящий звук, имеющий значение в медицинской диагностике), ощущаемая при пальпации или надавливании фонендоскопом на зону травмирования, иногда определяется на слух.
Рисунок 3. Видимая деформация при переломе Обнаружение совокупности ряда симптомов и признаков позволяет диагностировать перелом костей для оказания первой требуемой помощи. Иногда для подтверждения предварительного диагноза и детализации разновидности травмы требуется сделать рентген.
Признаки закрытого перелома. Как не спутать с ушибом?
Отличить закрытый перелом от открытого сможет даже неспециалист. Гораздо сложнее провести границу между нарушением целостности кости и сильным ушибом. Симптомы обеих травм бывают очень схожи, но есть и отличия. Назовём их.
- Интенсивность боли. При ушибе болевые ощущения умеренные, они быстро стихают и полностью исчезают в течение нескольких дней. При переломе боль гораздо сильнее, её интенсивность со временем уменьшается незначительно, мешает совершать привычные действия.
- Отёк. При ушибе припухлость возникает лишь в месте повреждения, при переломе – распространяется на всю конечность.
- Гематомы. При ушибе кровоподтёки, как правило, небольшие, образуются в месте удара. При переломе кровоизлияния более обширны и распространяются на большую площадь.
- Движения. При ушибе человек может совершать привычные действия – опираться на ногу или пользоваться рукой. При переломе это невозможно.
Есть у закрытого перелома и специфические признаки, нехарактерные для ушиба: звук ломающейся кости в момент травмы, укорочение повреждённой конечности, её способность изгибаться под непривычным углом и ненормальная подвижность.
Методы диагностирования
Закрытый перелом диагностируется несколькими способами. Первое, что делает врач – опрашивает пациента. Суть опроса состоит в понимании причины возникновения травмы и примерного определения характера повреждения, исходя из первых его симптомов. Следующий этап диагностики – пальпация. Благодаря данной процедуре врач-травматолог может понять, присутствует ли смещение отломков. Далее, для точного диагноза используют рентгенографию в двух проекциях. После изучения снимков врач может поставить заключительный диагноз и назначить самое подходящее лечение.
В некоторых случаях может понадобиться диагностика с использованием компьютерной томографии, УЗИ и артроскопии.
Диагностика, лечение и оказание первой помощи
Полностью диагностировать закрытый перелом можно в условиях стационара, где есть рентген. При осмотре можно предположить вид травмы: компрессионный или декомпрессионный, со смещением или без него, открытый или закрытый.
Оказание помощи и лечение необходимо осуществлять до транспортировки в лечебное учреждение и проведения обследования. После установления предварительного диагноза проводится рентген- исследование. При необходимости подключаются дополнительные методики: компьютерная, магнитно-резонансная томография, ультразвуковое исследование и другие методы по усмотрению лечащего врача.
Для каждого случая необходим индивидуальный подход. Это облегчит дальнейшее лечение пациента.
Компрессионный перелом позвоночника требует уложить пациента на твердую поверхность. Оказание помощи при переломе копчика основывается на укладывании больного на бок или живот. Когда возник компрессионный перелом грудного, шейного или поясничного отдела, первая помощь заключается в необходимости обездвиживания и фиксации позвоночника пострадавшего в положении лежа на спине.
Для осуществления фиксации при травмах конечностей необходимо использовать любые твердые предметы. Наложение шины проводится не только на поврежденный участок, но и на соседние суставы. Вовремя оказанная первая помощь позволит предотвратить травму со смещением и уменьшить вероятность повреждения мягких тканей, сосудов и других органов. Пока не начато лечение или идет оказание первой помощи, возможен прием обезболивающих препаратов.
После рентген- обследования подбирается необходимое лечение. Существует два основных варианта: консервативное и хирургическое лечение. Цели и задачи терапии — правильно срастить обломки костей, восстановить нормальные функции человека.
Лечение консервативными методами подразумевает гипсование, репозицию и иммобилизацию поврежденного участка
Важно вовремя проводить рентген- контроль. Он поможет предотвратить неправильное сращение костей
Проводится контрольный рентген до наложения гипса и через время, определяемое индивидуально для каждого случая.
Достаточно популярны оперативные методики в лечение, даже когда можно обойтись иммобилизацией. Связано это с боязнью осложнений и успехом современных методик в медицине.
Пройдя основное лечение и сделав рентген, не стоит забывать о реабилитации. Она включает проведение лечебной физкультуры, массажа, физиотерапии.
Возможные травмы колена
Нагрузки на связываемый аппарат в колене у спортсменов очень серьезные, поэтому при их превышении получаются травмы. При этом наблюдается смещение, и форма сустава изменяется из-за отека. Это значит, что травма сопровождается повреждением сосудов и истечением крови в близлежащую область. Травма вызывает боль при попытке согнуть или разогнуть ногу в колене. Разрывы внутри одновременно повреждают сосуды и крови вытекает быстрее. Припухлость появляется быстро. При обычных ушибах сустав отекает постепенно.
Травмы колена, которые произошли дома, на спортивной площадке, нуждаются в наложении круглой повязки из ваты и марли вокруг надколенника – его фиксируют в неподвижном состоянии. Затем следует приложить холод. Давать нагрузку на ногу категорически запрещено, нужно сразу обратиться в лечебное учреждение и провести детальную диагностику.
Неестественное положение конечности при падении, нагрузках может вызвать полный разрыв связок, их трещины или растяжение. Появляется резкая боль, голень отклоняется в сторону, можно наблюдать подкожное кровоизлияние. Отек сустава из-за разрыва сосудов появляется в течение часа.
Первое, что необходимо сделать при разрыве связок или боли в месте их расположения, это не пытаться двигать поврежденным местом, по возможности приложить лед.
У людей, подвергающих себя физическим нагрузкам, иногда случается разрыв мениска – хрящевой ткани, расположенной внутри колена. При этом часть его может оказаться в полости сустава и будет мешать двигать коленом. Устранить последствия такого ущемления самостоятельно невозможно и не рекомендуется. Сустав фиксируют неподвижно и везут человека в больницу.
Смещение надколенника можно устранить своими силами, после этого обязательно нужно наложить закрепляющую повязку и сделать рентген в больнице. Хирург при необходимости удалит скопившуюся в мышцах кровь и наложит гипс. Если пренебречь этими мерами, то из-за слабости и плохого заживления связок может в дальнейшем происходить вывих надколенника.
Вывих голени – одна из самых тяжелых и болезненных травм, после которой потребуется хирургическое вмешательство под общим наркозом. Большая берцовая кость смещается назад или вперед, вызывает сдавливания или разрыв сосудов и нервов, что может привести к болевому шоку. Нарушение кровоснабжения опасно тем, что ткани не получают кислорода и начинается некроз. Отек, изменение формы сустава – типичные признаки такого повреждения. Движение сустава становится невозможным из-за нарушения положения костей относительно друг друга. Вправление требует общего обезболивания и манипуляций в стерильных условиях
Если необходима длительная поездка в больницу, а налицо признаки разрыва сосудов, то можно слегка потянуть поврежденную ногу за стопу, чтобы попытаться переместить голень ближе к естественному положению костей, но делать это надо крайне осторожно, так как процедура крайне болезненная – человек с низким болевым порогом может потерять сознание или получить болевой шок. Перевозка травмированного возможна только при условии обездвиживания медицинской или самодельной шиной
Внутрисуставной перелом характеризуется сильной болью, изменением формы и отеком сустава, внутренним кровоизлиянием. Отечность распространяется на голень. Эта травма крайне тяжелая, так как требует наложения гипса по боковой поверхности ребер до самого низа конечности, а также по внутренней стороне бедра до стопы. После этого человек находится в лежачем положении до снятия гипса.
При прямом статическом давлении на коленную чашечку, падении с высокой точки, при толчке сзади может возникнуть трещина или перелом надколенника. Его сопровождают отек из-за разрыва сосудов и боль. В разломе между частями кости можно увидеть вмятину. Необходимо взять пострадавшего под руки и помочь дойти до ближайшего медпункта, где ему наложат шину. После этого травмированный может наступать на ногу и следующий шаг – обращение к хирургу-травматологу.
При открытых изначально накладывают чистую повязку, стараясь не менять положения ноги, чтобы не сдвинуть кости еще больше. Укладывают человека на носилки и отвозят в больницу в машине скорой помощи. При попадании в рану посторонних предметов, извлекать их самостоятельно категорически нельзя
Необходимо осторожно прикрыть рану повязкой, стараясь не затронуть инородный предмет
Голень
Голень – находится между коленным и голеностопным сочленениями. Сформирована большой берцовой костью снаружи и малой берцовой костью изнутри. Вокруг этих костей располагается мышечная ткань, отвечающая за подвижность стопы. Коленный сустав соединяет большую берцовую кость сверху и бедренную снизу, а спереди защищается надколенником. Внутри сустава головки костей от трения защищают мениски – хрящевые прослойки.
Повреждения нижних конечностей встречаются часто – это ушибы и разрывы мышечных тканей, переломы и трещины. Причина тому – падения, удары, вывихи или неудачные движения. У пожилых людей к травме приводит плохое кровообращение, неподвижность суставов и недостаток минеральных веществ в питании. В качестве первой помощи нужно оставить в покое поврежденную ногу, приложить холод к месту травмы и приподнять конечность.
Если травма обширная, то необходима так называемая иммобилизация – придание неподвижности поврежденной ноге в течении 2 – 3 недель в зависимости от самочувствия. После периода покоя назначают реабилитационные мероприятия – лечебную физкультуру и массаж.
Диагностика ложного сустава
Чтобы определить точно диагноз ложный сустав, клинические рекомендации называют рентген главным методом. Снимки нужно делать в прямой и боковой проекциях.
Основной признак: на рентгене отсутствует костная мозоль. Концы костных фрагментов сглажены и закруглены, полость на уровне костномозгового канала закрыта.
При диагностике используют классификацию 1976 года по Weber-Cech.
Классификация ложных суставов²:
- гипертрофический. Концы фрагментов кости утолщены;
- атрофический. Концы фрагментов имеют коническую форму;
- истинный. Конец отломков разной формы. Один выпуклый, другой – вогнутый.
Что такое ложный сустав?
Ложный сустав или псевдоартроз – это патология врожденного и приобретенного характера, при которой нарушается непрерывность трубчатой кости, возникает подвижность в несвойственных ей отделах.
Патология может локализоваться в разных местах. Ложный сустав голеностопа, как правило, носит врожденную природу. Остальные «дополнительные суставы» формируются после травмы.
Ложный сустав (МКБ-10) обозначается кодом:
- М84.0 (Плохое сращивание перелома);
- М84.1 (псевдоартроз);
- М84.2 (Замедленное сращение перелома).
Патология образуется не сразу. Чтобы кости срослись неправильно, должен пройти определенный срок. Food and Drug Administration (FDA) описывает диагноз «несрастание», если после перелома прошло не менее 9 месяцев и на рентгене за последние 3 месяца не видно динамики образования костной мозоли¹.